
您当前的位置: > 科普知识 >
- 全网发布:08-07 10:56 发表者:fuda_xxfb
急性胰腺炎应该如何诊治?
在日常生活中,经常出现暴饮暴食和大量饮酒的人容易患胰腺炎,胰腺炎是由多种病因导致胰酶在胰腺内被激活后,引起胰腺组织自身的消化、水肿、出血甚至坏死的炎症反应。
胰腺炎在临床中分急性和慢性,而急性胰腺炎是外科急腹症之一,发病急、病情凶险,一旦恶化为重症胰腺炎,治疗起来相对困难,严重者会引起多器官功能衰竭,死亡率较高。今天,广州复大肿瘤医院医疗一科龙新安医生就与大家来分享一下急性胰腺炎的诊断及治疗研究进展。

什么是急性胰腺炎?
急性胰腺炎(AP)指因胰酶异常激活对胰腺自身及周围器官产生消化作用而引起的、以胰腺局部炎症反应为主要特征,甚至可导致器官功能障碍的急腹症。约20%的患者可发展为重症急性胰腺炎(SAP),SAP进展迅速且病情凶险,常伴有胰腺或胰腺周围组织坏死或器官衰竭,或两者兼有,死亡率高达20%~40%,预后较差。因此正确区分急性胰腺炎的类型尤为重要。
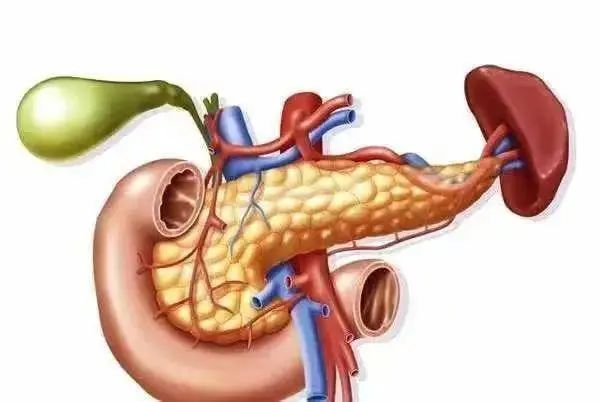
急性胰腺炎如何诊断?
1.上腹部持续性腹痛;
2.血清淀粉酶和(或)脂肪酶浓度至少高于正常上限值3倍;
3.腹部影像学检查结果显示符合急性胰腺炎影像学改变。
临床上符合以下3项中的2项即可诊断为急性胰腺炎。当患者临床症状或实验室检查结果不确定时,影像学检查的目的就是帮助确诊——
腹部超声对于急性胰腺炎及其并发症的诊断价值有限,常用于评估有无胆管扩张或结石,早期识别胆管结石对患者预后有积极的影响。对可疑胆源性的病人,入院时或发病48h内行超声检查,以明确是否存在胆道系统结石。
典型的CT影像学特征不能反映疾病的严重程度。但CT增强扫描可准确反映是否存在胰腺坏死及其范围,首次增强CT评估的最佳时间为发病后72~96h,改良的CT严重指数评分(MCTSI)有助于评估急性胰腺炎严重程度。值得注意的是,除非确诊需要,否则急性胰腺炎发病初期不推荐进行增强CT检查。
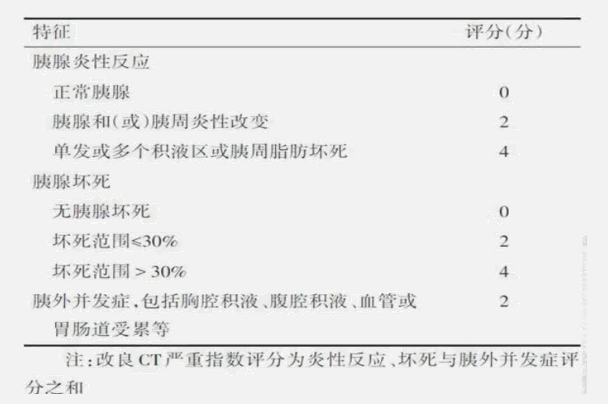
▲改良CT严重指数的评分标准
MRI检查适于碘造影剂过敏、肾功能不全、年轻或怀孕病人;磁共振胰胆管成像(MRCP)或内镜超声(EUS)检查有助于发现隐匿性胆道系统结石。
急性胰腺炎如何分级诊断?
临床常用的急性胰腺炎严重程度分级包括修订版Atlanta分级(RAC)及基于决定因素的分级(DBC),目前使用前者居多。二者在预测病死率、ICU入住率及ICU住院时间等方面无明显差异。

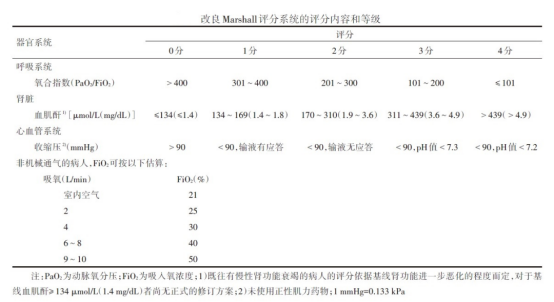
器官功能障碍的诊断标准基于改良Marshall评分系统,任何器官评分≥2分可定义存在器官功能障碍。
急性胰腺炎如何治疗?
早期治疗——
①液体治疗
推荐以5~10mL(/kg·h)的速度进行液体治疗,应警惕液体过负荷过。
早期目标导向治疗的复苏目标,包括尿量>0.5mL/(kg·h)、平均动脉压>65mmHg、中心静脉压8~12mmHg、中心静脉血氧饱和度≥70%。
动脉血乳酸、血清尿素氮水平及血细胞比容的下降亦提示复苏有效。持续存在低血压的,可在液体复苏过程中或之后给予去甲提升血压。
②镇痛治疗
镇痛是急性胰腺炎的重要辅助治疗措施,可能改善病人预后,应根据病情合理选择镇痛药物与方式。
目前推荐对急性胰腺炎病人按照围手术期急性疼痛治疗方式(全身给药与局部给药联合,病人自控镇痛与多模式镇痛联合)进行镇痛治疗。
③营养治疗
多项Meta分析结果支持急性胰腺炎发病24h或48h内启动肠内营养。48h内启动肠内营养使得感染及器官功能障碍发生率和病死率更低。但当病人存在胃排空延迟或幽门梗阻时,应使用鼻空肠管。
④高脂血症性急性胰腺炎的早期治疗
急性胰腺炎合并静脉乳糜状血或血甘油三酯>11.3mmol/L可诊断高脂血症性急性胰腺炎,需采用综合治疗手段以快速降低甘油三酯水平,推荐尽快将甘油三酯水平降至5.65mmol/L。
⑤ACS(腹腔间隔综合征)的早期处理
腹腔高压及腹腔间隔室综合征ACS是急性胰腺炎病人早期死亡的重要原因,需采用包括增加腹壁顺应性、清除胃肠内容物、引流腹腔及腹膜后积液等综合措施降低腹内压。但不建议早期行开腹手术。
⑥抗菌药物
不推荐常规使用抗菌药物预防胰腺或胰周感染。
⑦药物治疗
有关蛋白酶抑制剂及胰酶抑制剂,如生长抑素及其类似物在急性胰腺炎中的治疗价值尚缺乏高质量的临床证据。
中药(大黄、芒硝及复方制剂,如清胰汤、大承气汤等)有助于促进病人胃肠道功能恢复,减轻腹痛、腹胀症状,可选择使用。
后期治疗——
①感染性胰腺坏死(IPN)的诊断
急性胰腺炎病人出现发热、腹痛、全身状况恶化等感染症状时应考虑IPN可能。建议对怀疑IPN的病人行包括降钙素原在内的炎症指标检测及CT检查以辅助诊断。不建议对怀疑IPN的病人常规行细针穿刺抽吸检查。
IPN的首选干预策略为“Step-up”方式,即首先进行穿刺引流,对引流效果不佳的病人依次进行视频辅助清创和开腹手术。应用抗菌药物及穿刺引流可使部分病人免于手术。微创清创逐渐成为IPN手术的主流方式,开腹手术可作为微创治疗失败后的补充手段。
②PCD及内镜下穿刺引流的指征与时机
胰腺或胰周感染是PCD和内镜下穿刺引流的重要指征,可在急性胰腺炎病程早期进行。对于存在大量腹腔或腹膜后积液合并ACS的急性胰腺炎病人,亦可进行穿刺引流:应早期(<72h)拔除引流管,以减少继发感染。
③胰瘘与胰管断裂综合征(DPDS):首选内镜下治疗。
④胰腺假性囊肿(PPC)
胰腺假性囊肿继发感染后常需引流或手术。内镜下引流术是一种处理PPC的微创治疗方式。对于上述两种治疗均无效的病人,则建议积极行外科手术治疗。手术方式以内引流术为主,主要包括囊肿胃吻合术、囊肿十二指肠吻合术和囊肿空肠吻合术。
⑤约20%的急性胰腺炎病人进展为急性胰腺炎,针对病因的治疗有助于预防急性胰腺炎复发。对于胆源性胰腺炎合并胆囊结石的病人,推荐尽早行胆囊切除术。
急性胰腺炎如何随访?
急性胰腺炎病人1年内胰腺外分泌功能不全的发生率为61%~85%,部分病人的外分泌功能不全会持续6~18个月;约1/3的病人会出现胰腺内分泌功能不全,约40%的病人会在急性胰腺炎后出现糖尿病或糖尿病前驱表现。因此,急性胰腺炎病人康复后均需进行规律随访——
轻症急性胰腺炎病人随访至出院后6个月,中度重症及重症至少持续至出院后18个月;
每6个月对胰腺功能进行评估,并注意是否出现远期并发症及病因(如胆结石、高脂血症)是否去除。
上一篇:脂肪肝会变成肝癌吗?
下一篇:跟疼痛说“拜拜”!中医科开展体外冲击波治疗
相关热门词:


































 粤公网安备 44010602001792号
粤公网安备 44010602001792号